¿Qué nos dice la actualización de la Asociación Americana de Gastroenterología (AGA) sobre dieta y terapias nutricionales en pacientes con enfermedad inflamatoria intestinal?
Introducción
Las recomendaciones dietéticas para pacientes con enfermedad inflamatoria intestinal (EII) suelen ser controvertidas y una fuente de incertidumbre para muchos profesionales de la salud. El objetivo en la reciente actualización de la guía de práctica clínica de la Asociación Estadounidense de Gastroenterología (AGA) es brindar una orientación oportuna sobre el papel de la dieta y las terapias nutricionales, centrándose en escenarios clínicos comunes que se encuentran durante la atención de pacientes con EII.
Monitoreo de desnutrición y deficiencias de micronutrientes
Se recomienda que todos los pacientes con EII sean evaluados con el fin de detectar riesgo de desnutrición y deficiencias de micronutrientes al momento del diagnóstico y durante el tratamiento.
La desnutrición es una complicación común, especialmente en pacientes con Enfermedad de Crohn y en aquellos que han tenido múltiples cirugías. Se asocia a mayor número y duración de las hospitalizaciones, menor respuesta al tratamiento, mala calidad de vida y mayor mortalidad.
Las proteínas séricas no deben ser utilizadas como marcadoras de desnutrición ya que carecen de especificidad y son más sensibles a la actividad inflamatoria. Se sugiere que la detección de la desnutrición sea evaluada por un licenciado en nutrición especializado.
En cuanto a la deficiencia de micronutrientes es necesario monitorear hierro, vitamina D y vitamina B12.
Para la detección de anemia por déficit de hierro se debe solicitar un hemograma completo con ferritina sérica, saturación de transferrina y proteína C reactiva. Se sugiere realizar la medición cada 6 a 12 meses en pacientes que se encuentren en remisión o enfermedad leve y cada 3 meses en enfermedad activa. En caso de deficiencia, se aconseja suplementar con hierro intravenoso para una mejor tolerancia y mayor efectividad. La reposición de hierro por vía oral suele ser indicada en anemia leve o en aquellos cuya enfermedad es clínicamente inactiva.
La detección anual de vitamina B12 está indicada en pacientes con alto riesgo de deficiencia (enfermedad ileal extensa o resección ileal terminal de más de 30 cm y con pouch ileoanal). Se sugiere la reposición con inyecciones de 1000 mg de vitamina B12 (intramuscular o subcutánea) a intervalos de 1 a 4 semanas de por vida. La administración intramuscular produce una absorción más rápida, pero la vía subcutánea suele ser más cómoda y fácil de administrar para la repleción a largo plazo.
Asesoría nutricional especializada
Todos los pacientes con EII requieren de un abordaje nutricional como parte del tratamiento, especialmente en aquellos recientemente diagnosticados, cuyos cambios nutricionales autodirigidos resultan en restricciones dietéticas innecesarias, aumentando el riesgo de desarrollar desnutrición.
Los licenciados en nutrición especializados son miembros fundamentales del equipo multidisciplinario en la atención de la EII, principalmente en pacientes ambulatorios u hospitalizados con desnutrición y/o, síndrome del intestino corto, fístula enterocutánea o quienes requieran terapias nutricionales más complejas (nutrición parenteral, nutrición enteral o nutrición enteral exclusiva).
Los licenciados en nutrición desempeñan un papel clave en la prescripción de los requerimientos específicos de macronutrientes y micronutrientes, los cuales varían en las diferentes etapas de la enfermedad. Así como también en la prevención de las complicaciones extraintestinales, incluida la modificación de la dieta para prevenir la hiperoxaluria entérica y el desarrollo de cálculos renales.
Dieta mediterránea
Una alimentación saludable basada en un patrón mediterráneo presenta beneficios relacionados con la disminución en los episodios de brote de la enfermedad, mejorando los marcadores inflamatorios de la misma. Esta dieta recomienda la inclusión de una variedad de frutas y verduras frescas, con ingesta de grasas monoinsaturadas a través de palta, frutos secos, semillas; carbohidratos complejos enteros tales como cereales integrales, salvado, avena y aporte de proteínas con carnes magras especialmente pescados. Promueve además, una menor ingesta en azúcares simples, sal y alimentos ultraprocesados.
No existe evidencia consistente en la recomendación de dietas específicas para favorecer la remisión de la enfermedad. La dieta baja en disacáridos, monosacáridos, oligosacáridos y polioles fermentables (FODMAP) podría mejorar los síntomas durante el episodio agudo, sin embargo, una implementación a largo plazo podría promover una disminución en la diversidad de la microbiota intestinal.
Estenosis intestinal y prehabilitación quirúrgica nutricional
Los pacientes con EII que tienen estenosis intestinal sintomática, pueden presentar intolerancias ante la ingesta de alimentos fibrosos de origen vegetal, resultando en un desencadenante de síntomas obstructivos. Para ello, es importante implementar modificaciones a través de técnicas dietoterápicas específicas con el fin de permitir una ingesta de frutas y verduras más variada y segura por parte del paciente.
Cuando la estenosis intestinal sintomática afecta la capacidad para tolerar alimentos sólidos, es frecuente la necesidad de una intervención quirúrgica. En este contexto perioperatorio electivo, principalmente en pacientes que presentan desnutrición, es de importancia implementar una estrategia de “prehabilitación” (preparación para la cirugía) con el fin de favorecer la recuperación luego del procedimiento. En estos casos tiene lugar la nutrición enteral exclusiva (NEE), una estrategia dietética a través de la cual la totalidad de los requerimientos nutricionales de cada paciente son cubiertos por suplementos orales y/o fórmulas enterales específicasl, excluyendo todos los demás alimentos, generalmente durante un período de 6 a 8 semanas. Este tipo de terapia dietética disminuye las tasas de complicaciones postquirúrgicas (infecciones, fugas anastomóticas, abscesos intraabdominales, íleo, estomas no planificados), y se asocia con una mejor evolución de la enfermedad.
Figura: Enfoque nutricional sugerido
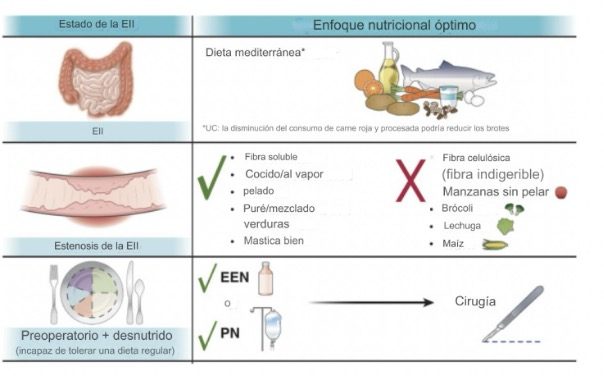
Adaptado y traducido de: Hashash J et al. AGA Clinical Practice Update on Diet and Nutritional Therapies in Patients With Inflammatory Bowel Disease: Expert Review. Gastroenterology. 2024; 166 (3): 521 – 532.
Artículo comentado:
Hashash J, Elkins J, Lewis JD, Binion DG. AGA Clinical Practice Update on Diet and Nutritional Therapies in Patients With Inflammatory Bowel Disease: Expert Review. Gastroenterology. 2024; 166 (3): 521 – 532. Disponible en: https://doi.org/10.1053/j.gastro.2023.11.303
Comité Editorial, Subcomisión de nutrición GADECCU
Integrantes: Lic. Denise Moscardi, Lic. María Rioja, Lic. Mercedes Furlong, Lic. Paola Corts.Coordinadora: Lic. Marisa Canicoba.
Secretarias: Lic. Constanza Echevarría, Lic. Carolina Campos.



